Få diagnos vid polyneuropati
En utredning med flera undersökningar kan behövas för att ställa diagnosen polyneuropati. När du kommer till läkaren får du först berätta om dina besvär. Sedan gör läkaren en kroppsundersökning för att utesluta bakomliggande sjukdomar, neuropatiorsakande läkemedel och ärftlighet. Utredningen omfattar även laboratorieprover och så kallade neurofysiologiska tester.
Det finns flera olika varianter av polyneuropati. I utredningen letar man efter orsaken till polyneuropatin och kan då få fram vilken variant det rör sig om.
Utredning för polyneuropati
Nedan har vi listat de undersökningar som brukar ingå i en utredning för att ställa diagnosen polyneuropati.
Sjukdomshistoria
När du söker hjälp hos läkaren är det viktigt att beskriva alla symtom du har och hur de har förändrats sedan du började märka dem. Det kan vara bra att ha skrivit ner på papper i förväg, annars är det lätt att glömma något när man väl är hos läkaren.
De är intresserade av att veta hur din känsel har påverkats, om du har fått tilltagande muskelsvaghet, om du har smärtor eller har fått problem med autonoma funktioner som exempelvis blåsa, tarm eller blodtryck.
Klinisk undersökning
Läkaren testar hudens känsel av beröring, stick och vibration. Hudens känslighet för kallt och varmt testas också.
Muskelstyrkan och muskelreflexerna testas och läkaren undersöker även om musklerna har blivit tunnare och om det finns några felställningar i lederna.
Huden på fötterna undersöks för att se om den är torr och om det finns några sprickor eller sår.
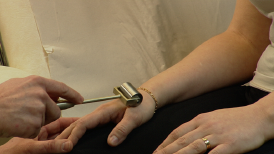
Neurofysiologisk undersökning
För att testa nervernas och musklernas funktion att leda elektriska impulser använder man olika mätinstrument för sk neurofysiologisk undersökning.
Med elektroneurografi, även kallad ENeG, ges svaga elektriska impulser över den nerv som ska undersökas. Mätningen görs vanligen genom elektroder som sätts på huden.
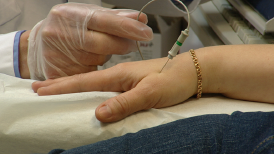
Ytterligare test av musklernas funktion görs med elektromyografi, som även kallas EMG. Då sticks elektroder in i den muskel som ska undersökas för att kunna mäta ledningshastigheten av elektiska impulser.
Med kvantitativ mätning av temperatur (KST), mäter med varme och köldtrösklar i huden, det vill säga fintrådsfunktionen i huden.
Blodprov
Flera ärftliga polyneuropatier kan bekräftas direkt med hjälp av blodprov. Blodprov ingår i utredningen också för att utesluta behandlingsbara bakomliggande orsaker som till exempel sköldkörtelns funktion, b-vitaminstörning, diabetes, njursvikt och leversvikt.
Vid misstanke om ovanliga former av polyneuropati analyseras blodprov i jakt efter antikroppar som kan signalera autoimmuna/inflammatoriska sjukdomar. Vid misstanke om ärftlig polyneuropati kan blodprov för DNA-analys tas för vissa former av CMT samt för Skelleftesjuka (FAP).
Ryggvätskeprov
Ett prov på ryggvätskan kan behöva tas om polyneuropatisymtom startar mer abrupt och tilltar i en relativ snabb takt, det vill säga främst vid misstanke om en inflammatorisk polyneuropati. Provet kallas lumbalpunktion..
Biopsi
I vissa fall går man vidare och gör en biopsi, det vill säga ta ett vävnadsprov från en perifer nerv. Vid misstanke om en bakomliggande vaskulitsjukdom (kärlinflammation), kan en muskelbiopsi ifrån underbensmuskeln ibland hjälpa till med diagnosen. Vid misstanke om Skelleftesjukan görs fettbiopsi. Vid misstanke om celiaki (glutenintolerans) görs magsäcks-slemhinnebiopsi och vid Sjögrens syndrom kan en läppslemhinnebiopsi vara nödvändig.
I övriga länder är hudbiopsi numera vedertagen för diagnosen fintrådsneuropati. Denna metod har ej varit tillgänglig i Sverige, men håller på att sättas upp i Stockholm och kommer förhoppningsvis att vara tillgänglig för diagnostik av svårare fall av fintrådsneuropati inom en snar framtid.
Ärftliga varianter
När det gäller ärftliga polyneuropatier finns flera olika typer. Forskarna har kunnat spåra genetiska avvikelser och vilket protein, äggviteämne som är påverkat.
Den stora gruppen ärftliga polyneuropatier kallas CMT, Charcot-Marie-Tooths sjukdom och räknas som en sällsynt neurologisk diagnos. Inom CMT finns också många olika genetiska varianter. De kännetecknas av successiv muskelförtvining och känselbortfall framför allt i fötter, underben, händer och armar.
Läs om CMT.
För den ärftliga så kallade Skelleftesjukan, familjär amyloidos med polyneuropati (FAP). Enligt Socialstyrelsen lever cirka 450 svenskar med sjukdomen i dag, varav de flesta med en genetisk anknytning till Norr- eller Västerbotten, därav diagnosens namn. Sjukdomen är mycket allvarlig om ej behandlad, men lyckligtvis finns det flera behandlingsalternativ mot FAP idag.
Skelleftesjukan ger symtom från bland annat perifera nerver, hjärta, mage och tarmar, ögon samt njurar. Den beror på en mutation i arvsanlaget vilket medför förändringar i ett viktigt leverbildat protein, transthyretin (TTR). Mutationer i genen TTR gör att proteinet ändrar form, faller sönder och lätt klumpar ihop sig till långa proteintrådar (amyloid) som lagras in i bland annat perifera nerver, hjärtmuskeln, ögats glaskropp och njurarna.
Diagnosen bekräftas med DNA-analys för att påvisa TTR-mutation samt någon form av biopsi (oftast av bukfett) för att påvisa TTR-amyloid.
Levertransplantation har historiskt varit den vanligaste behandlingen och kan i vissa fall stoppa sjukdomens utveckling. År 2016 tillkom första godkända läkemedel mot FAP och år 2020 ännu effektivare läkemedel som ändrar arvsmassan (sk genterapi) för att bromsa sjukdomsutvecklingen. För att levertransplantation och FAP läkemedel ska kunna vara effektiva behöver de helst sättas in i ett tidigt skede.
Vad händer efter beskedet om diagnosen?
Erfarenheten visar att det är bra om en nära anhörig är med då läkaren berättar om diagnosen, eller åtminstone vid ett kommande uppföljningssamtal.
Beroende på vilken variant av polyneuropati det handlar om kan det bli aktuellt med återbesök till läkaren. Under detta besök ges utförligare information om diagnosen och behandling planeras in. Hur kontakten med vården kommer att se ut i framtiden diskuteras också. Idiopatisk polyneuropati hanteras oftast av primärvården.
Neuroteam eller liknande finns vid flera sjukhus. De hanterar de akuta, ärftliga och inflammatoriska varianterna av polyneuropati. Teamet består av sjukvårdspersonal med olika yrkesutbildningar, som samarbetar för att kunna ge bästa möjliga stöd och hjälp. De har kunskaper om sjukdomen och om de funktionsnedsättningar som den orsakar. Men kom ihåg att varje individ är unik och att symtom och behov kan variera, så beskriv dina svårigheter, fråga efter lösningar och ge gärna egna förslag och idéer till teamet.
Läs mer om behandling av polyneuropati.
Reaktionsfaser
Att få en neurologisk diagnos är många gånger en chockartad upplevelse. Plötsligt ställs livet på ända och frågorna är många.
Gemensamt för de flesta är dock att livet påverkas i någon utsträckning. Det handlar därför mycket om att hitta praktiska lösningar och ett förhållningssätt till sin diagnos.
Chockfasen
Den första tiden efter att diagnosen ställts brukar kallas chockfasen. Under den här perioden, som kan pågå i några veckor, uppkommer ofta tankar som "det här gäller inte mig, "de måste prata om någon annan". Det kan också vara svårt att ta in ordet polyneuropati och vad sjukdomen innebär.
Reaktionsfasen
Efter den första chockfasen inträder reaktionsfasen. Tillsammans brukar chockfas och reaktionsfas omfatta cirka 4 - 6 veckor. Reaktionsfasen påminner om chockfasen men nu är det vanligt att också försvara eller värja sig mot som inträffat. Det kan ibland innebära att man förnekar sin sjukdom "det här är inte sant", "polyneuropati finns inte", "sjukdomen gäller inte mig".
Andra reaktioner kan vara skuldkänslor eller att man förtränger sina känslor helt. Ofta uppkommer också känslor av sorg, skam och ovisshet och inte minst frågor om varför man drabbats.
Bearbetningsfasen
När sanningen väl sjunkit in brukar det som kallas bearbetningsfasen inträda. Frågorna och känslorna dominerar farande men man angriper dem nu på ett mer konstruktivt vis. I det här stadiet är det viktigt att alla funderingar och oron man bär på får komma fram, kanske genom att prata med någon annan.
Det är också både naturligt och tillåtet att vara arg på sin sjukdom, att gråta och uttrycka frustration. Ibland kan det, i den här fasen, låsa sig och känslorna kommer inte ut. Då är det bra att få hjälp och stöd.
Nyorienteringsfasen
Efter det första året brukar de flesta acceptera situationen och sjukdomen ses nu snarare som en del av livet snarare än som en överskuggande chock. Det här brukar benämnas nyorienteringsfasen. Självklart kan man känna ångest och oro på grund av sin diagnos. Ångesten kan yttra sig som hjärtklappning och tryck över bröstet eller sömnsvårigheter. Ibland uppstår även depressiva symptom särskilt om man fastnat i en kris.
En person som fått en depression känner sig ihållande nedstämd och ledsen under flera veckor. Han eller hon brukar inte ha något större intresse varken för omgivningen eller för andra människor. Men en depression kan också yttra sig genom att man till exempel inte orkar företa sig några normala aktiviteter eller att man känner skuld och skam. Det är heller inte ovanligt med bristande aptit och sömnsvårigheter.
Ibland syns en depression även på kroppsspråket som då blir mer livlöst. Om man känner sig deprimerad eller misstänker en depression är det viktigt att söka vård. Ibland är det någon närstående som reagerar och hjälper till att söka vård. Vid en depression kan antidepressiva läkemedel under en period vara nödvändigt och/eller samtalsstöd eller terapi i någon form kan hjälpa.
Någon att prata med
Att tala om sin diagnos kan vara ett led i att bearbeta den. Det viktigaste är att själv bestämma när man tycker det är dags att prata eller för den delen att inte prata om polyneuropati. Visst kan det kännas skönt med människor som frågar hur man mår, men det är viktigt att vänskapsrelationen inte domineras av diagnosen.
Ibland kan situationen också vara den motsatta att vännerna inte orkar eller vågar nämna ordet polyneuropati. Att själv ta upp ämnet och avdramatisera det hela är då en god idé.
Känner du att du vill prata med någon som själv har erfarenhet av att leva med polyneuropati har Neuro diagnosstödjare som ställer upp och pratar med våra medlemmar.
Sakkunniga: Neurolog och överläkare Rayomand Press, Neurologkliniken, Karolinska universitetssjukhuset samt Kristina Gottberg universitetslektor, Med Dr. leg sjuksköterska.
Polyneuropatidagen 16 oktober 2024 - Inbjudan!
Neuroförbundet bjuder in till diagnoskonferenser på fyra platser runt om i landet; Umeå, Stockholm, Linköping och Lund. Varmt välkommen att delta på en intressant och inspirerande eftermiddag på polyneuropatidagen den 16 oktober 2024.
Vill du vara med i en broschyr från ett läkemedelsbolag?
Takeda har fått en deltagare och tackar alla som visat intresse! Har du inflammatorisk polyneuropati, framför allt CIDP och vill berätta din historia i en broschyr från läkemedelsbolaget Takeda?
Vi uppmärksammar polyneuropati och firar Neuroförbundet on tour 2023
Varmt välkommen att ta del av inspelningar från denna halvdag med kunskap och firande på polyneuropatidagen den 16 oktober 2023. Neuroförbundet anordnade en halvdag med föreläsningar om polyneuropati och firade att Jenny Ljungberg kom i mål. Hon har cyklat 360 mil i Sverige för att uppmärksamma om neurologiska diagnoser och att samla in pengar till vår verksamhet och ge stöd åt forskning.
Projektet som får Neuroförbundets stora forskningsbidrag
 Emmanuel Bäckryd, Björn Gerdle och Bijar Ghafouri får Neuroförbundets stora forskningsbidrag på 800 000 kr för att med hjälp av biomarkörer mäta biologiska ämnen i blod och saliv hos patienter med långvariga smärttillstånd.
Emmanuel Bäckryd, Björn Gerdle och Bijar Ghafouri får Neuroförbundets stora forskningsbidrag på 800 000 kr för att med hjälp av biomarkörer mäta biologiska ämnen i blod och saliv hos patienter med långvariga smärttillstånd.
Våra diagnosstödjare inom polyneuropati
Varmt tack till alla våra diagnosstödjare inom polyneuropati! I våras sökte vi fler som gärna är insatta i idiopatisk variant (där orsaken är oklar eller åldersrelaterad). Vi fick flera svar och har nu två nya stödjare inom polyneuropati. Uppdraget som diagnosstödjare är ett fint sätt att engagera sig ideellt och ge stöd till andra med samma diagnos.